Пожилая женщина решила пройти колоноскопию, при подготовке к которой получила серьезное осложнение
Автор перевода:
Александра Варшал
По материалам: : Boerhaave syndrome as a complication of colonoscopy preparation: a case report
Nikos Emmanouilidis, Mark Dietrich Jäger, Michael Winkler and Jürgen Klempnauer,
Journal of Medical Case Reports 2011, 5: 544
Женщине 73 лет терапевт рекомендовал в плановом порядке пройти колоноскопию. Медицинская история пациентки примечательна умеренной артериальной гипертензией, протезированием тазобедренного сустава и дивертикулезом толстой кишки. Верхние отделы ЖКТ патологии не имели.
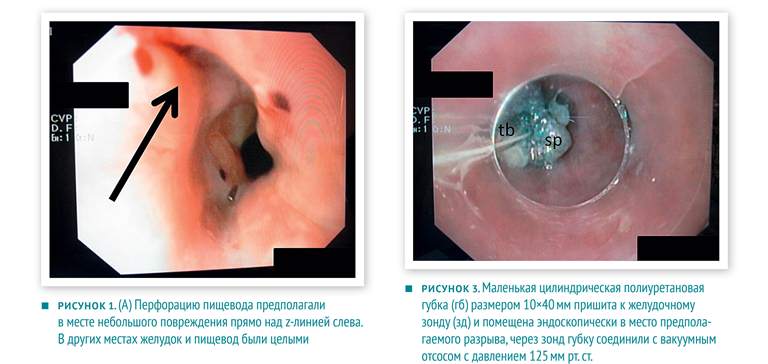
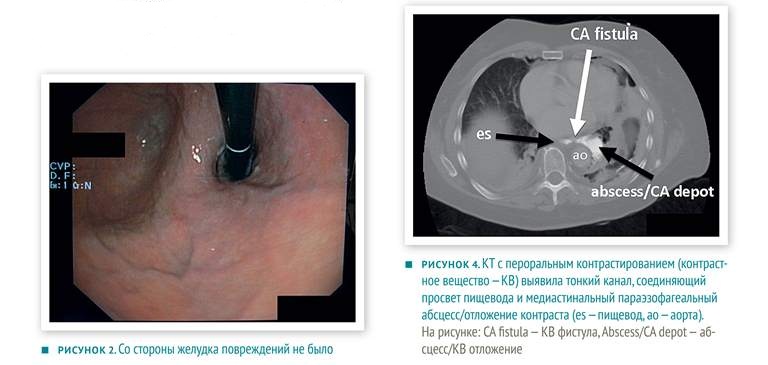
Пациентка к колоноскопии готовилась дома самостоятельно с помощью препарата «Мовипреп». «Мовипреп» — слабительное осмотического действия, основной компонент — полиэтилен гликоль (PEG-3350), другие составляющие — натрия сульфат, натрия хлорид, калия хлорид, натрия аскорбат, аскорбиновая кислота и вкусовые добавки — аспартам, калия ацесульфам, апельсиновый/лимонный ароматизаторы, мальтодекстрин и сахар. Пациентка принимала препарат по инструкции производителя. Первый кишечный лаваж она провела в полдень за день до колоноскопии — выпила литр раствора «Мовипрепа», разделив его на порции по 200 мл. После этого через два часа она выпила литр воды, как и положено по инструкции. Первый лаваж прошел успешно. На следующий день рано утром пациентка начала проводить второй лаваж — она выпила 2 порции раствора по 200 мл и требуемое количество воды. Через несколько минут она почувствовала сильную тошноту и начался сильный приступ рвоты. После этого она почувствовала боль в спине под левой лопаткой. Родственники вызвали скорую помощь и женщину доставили в больницу. В приемном покое у пациентки выявлены признаки острого живота (живот вздут, болезненный), боль в спине была постоянной и несколько наросла. Экстренно проведена КТ с пероральным контрастированием. Выявлена утечка контраста из нижнего отдела пищевода, прямо над переходом пищевода в желудок, а также небольшая медиастинальная эмфизема. Таким образом диагностирован синдром Бурхаве. Пациентку перевели в другую клинику для специализированного лечения. Уже после перевода женщине провели ФГС, при которой выявили небольшой поврежденный продольный участок (длиной около 15 мм) — предположительно разрыв — сразу над z-линией с левой стороны пищевода (рисунок 1, стрелочка). Повреждение не было видно со стороны желудка (рисунок 2). Врачи приняли решение о вакуум-терапии разрыва с помощью губки. Эндоскопически установили полиуретановую губку в просвете пищевода в месте разрыва и соединили ее с помощью тонкого желудочного зонда (рисунок 3) с вакуумным отсосом с давлением125 мм рт. ст. Кроме того, дренировали средостение слева. Губку оставили в просвете пищевода на девять часов — до следующего утреннего КТ с пероральным контрастированием.
КТ показала, что контрастное вещество продолжает вытекать за пределы пищевода и постепенно формируется абсцесс, а медиастинальная эмфизема прогрессирует.
В то же время КТ выявила очень тонкую (нитевидную) фистулу, связывающую просвет пищевода с отложением контраста (рисунок 4). Более того, у пациентки ухудшалось состояние: началась лихорадка, усилилась боль в спине. Повысились С-реактивный белок и лейкоциты. Врачи предположили, что вакуумная система не справилась с аспирацией содержимого абсцесса, поскольку повреждение пищевода имело клапанную конфигурацию. Было принято решение об операции через открытый доступ.
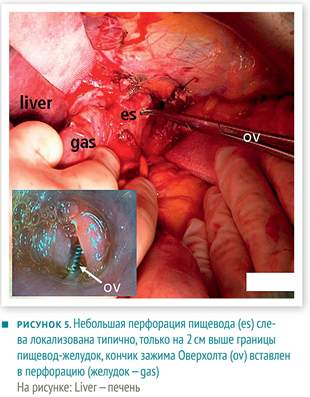
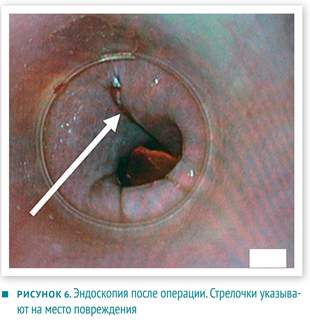
Во время операции обнаружена небольшая перфорация 3 мм в диаметре, выше кардии на 2 см, в левой части пищевода (рисунок 5). Интраоперационная эндоскопия верифицировала перфорацию в том месте, где ее подозревали ранее. Пищевод ушили и провели фундопликацию по Ниссену. По завершении операции провели контрольную эндоскопию (рисунок 6). В послеоперационном периоде КТ выявила необходимость установки дренажа в форме «свиного хвостика» для разрешения абсцесса в левом средостении. Кроме этого, послеоперационный период протекал без осложнений, пациентка полностью поправилась. Ее выписали из больницы через три недели после инцидента.
Обсуждение
Спонтанный разрыв пищевода, или синдром Бурхаве, — редкое, но тяжелое осложнение, вызванное чрезмерной рвотой. Герман Бурхаве впервые описал спонтанный разрыв пищевода в 1724 году — пациент намеренно вызывал у себя рвоту после перееданий [1]. При синдроме Бурхаве имеет место полный разрыв стенки пищевода, а при синдроме Меллори — Вейсса [2] формируются трещины только слизистой оболочки, которые обычно окружают кардию и расположены по длинной оси пищевода. Трещины при этом синдроме могут распространяться в желудок. Синдром Меллори — Вейсса можно рассматривать как неполный синдром Бурхаве [3]. Синдром Бурхаве заявляет о себе болью за грудиной и в спине, а синдром Меллори — Вейсса начинается с мучительных позывов на рвоту, за которыми следует гематемезис [4].
Типичное место спонтанного разрыва пищевода — дистальная часть пищевода слева, сразу над сфинктером. Такая локализация часто бывает связана с грыжей пищеводного отверстия диафрагмы и/или локальной потерей эластичности пищевода, вызванной, например, постоянным желудочным рефлюксом, пищеводом Баррета или небольшими повреждениями после повторных эпизодов рвоты [1, 6–9]. В большинстве описанных случаев синдрома Бурхаве рвота была вызвана чрезмерным употреблением алкоголя [8–11] или другими видами интоксикации [12]. Описаны и другие редкие причины синдромы Бурхаве, одна из них — гастроскопия [13]. Судя по всему, данный случай — первый описанный случай развития синдрома Бурхаве при подготовке к колоноскопии.
Синдром Бурхаве встречается очень редко, поэтому в большинстве статей описаны единичные случаи (например, [14–20]), изредка, серия случаев из одной клиники [9]. Абсолютное условие развития синдрома Бурхаве — это изнурительная рвота, которая имела место и в данном случае. Однако у большинства пациентов, случаи которых описаны в литературе, рвота была спонтанной и не была связана с каким‑либо необязательным ятрогенным вмешательством (кроме [13]). В описанном случае пациентка проходила рутинную подготовку к колоноскопии.
У пациентки были типичные симптомы синдрома Бурхаве — постоянная, медленно нарастающая боль в спине, которая началась сразу после рвоты. КТ с пероральным контрастированием позволило быстро диагностировать спонтанную перфорацию пищевода.
Идея использовать вакуум-терапию появилась, поскольку врачи в клинике успешно применяли ранее этот метод при лечении несостоятельных анастомозов в верхних отделах ЖКТ [21, 22]. Однако в данном случае, вероятно, из‑за маленького размера перфорации, не удалось дренировать формирующийся абсцесс средостения, и постепенно состояние пациентки ухудшалось. В итоге через открытый доступ дефект стенки пищевода был ушит и проведена фундопликация по Ниссену.
Позднее пациентка вспомнила, что у нее всегда легко возникали тошнота и рвота, но ее никто не спросил об этом во время обсуждения подготовки к колоноскопии. Вероятно, назначенное вовремя противорвотное средство позволило бы женщине избежать случившегося.
Заключение
Колоноскопия и подготовка к ней чреваты тяжелыми осложнениями. Авторы статьи полагают, что назначение противорвотных средств перед колоноскопией обоснованно: это неинвазивный, недорогой и эффективный способ предупредить чрезмерную рвоту при рутинной подготовке к процедуре.
Пациентка дала письменное согласие на публикацию случая. Копия письменного согласия находится у главного редактора журнала (JOURNAL OF MEDICAL CASE REPORTS).
- Derbes VJ, Mitchell RE: Hermann Boerhaave's Atrocis, nec descripti prius morbid historia. The first translation of the classic report of rupture of the esophagus with annotations. Bull Med Libr Assoc 1955, 43:217–239.
- Weiss S, Mallory GK: Lesions of the cardiac orifice of the stomach produced by vomiting. JAMA 1932, 16:1353–1355.
- Younes Z, Johnson DA: The spectrum of spontaneous and iatrogenic esophageal injury: perforations, Mallory-Weiss tears, and hematomas. J Clin Gastroenterol 1999, 29:306–317.
- Kovacs TOG, Jensen DM: Endoscopic diagnosis and treatment of bleeding Mallory-Weiss tears. Gastrointest Endosc Clin North Am 1991, 1:387–400.
- Korn O, Onate JC, Lopez R: Anatomy of the Boerhaave syndrome. Surgery 2007, 141:222–228.
- Cappell MS, Sciales C, Biempica L: Esophageal perforation at a Barrett's ulcer. J Clin Gastroenterol 1989, 11:663–666.
- Curci JJ, Horman MJ: Boerhaave's syndrome: the importance of early diagnosis and treatment. Ann Surg 1976, 183:401–408.
- Plein K, Kellner C, Hotz J: Boerhaave syndrome. The differential diagnosis of acute retrosternal pain [in German]. Dtsch Med Wochenschr 1989, 114:1153–1156.
- Patton AS et al.: Reevaluation of the Boerhaave syndrome. A review of fourteen cases. Am J Surg 1979, 137:560–565.
- Heberer G, Laushke H, Hau T: Pathogenesis, clinical features and therapy of esophageal ruptures [in German]. Chirurg 1966, 37:433–440.
- Meyers J: Über die Zerreissung der Speiseröhre. Preussische Medicinalzeitung (Berlin) 1859, 30:29.
- Dagash HI et al.: Boerhaave syndrome following chemotherapy in a child with acute lymphoblastic leukemia. Pediatr Blood Cancer 2004, 43:91–92.
- Puschel K: An unusual case of Boerhave syndrome. Esophageal rupture during preparation for gastroscopy [in German]. Dtsch Med Wochenschr 1985, 110:726–728.
- Korczynski P et al.: Acute respiratory failure in a patient with spontaneous esophageal rupture (Boerhaave syndrome). Respir Care 2011, 56:347–350.
- Paluszkiewicz P et al.: Cardiac arrest caused by tension pneumomediastinum in a Boerhaave syndrome patient. Ann Thorac Surg 2009, 87:1257–1258.
- Ng CS, Mui WL, Yim AP: Barogenic esophageal rupture: Boerhaave syndrome. Can J Surg 2006, 49:438–439.
- Marshall WB: Boerhaave syndrome: a case report. AANA J 2002, 70:289–292.
- Level C et al.: Spontaneous rupture of the esophagus (Boerhaave syndrome) in a patient with scleroderma treated by continuous ambulatory peritoneal dialysis [in French]. Rev Med Interne 1997, 18:566–570.
- Grazioli S et al.: Boerhaave syndrome: report of 2 cases [in Italian]. Radiol Med 1997, 93:306–308.
- Larrieu AJ, Kieffer R: Boerhaave syndrome: report of a case treated nonoperatively. Ann Surg 1975, 181:452–454.
- Wedemeyer J et al.: Management of major postsurgical gastroesophageal intrathoracic leaks with an endoscopic vacuum-assisted closure system. Gastrointest Endosc 2010, 71:382–386.
- Wedemeyer J et al.: Endoscopic vacuumassisted closure of upper intestinal anastomotic leaks. Gastrointest Endosc 2008, 67:708–711.


 Катрен Стиль
Катрен Стиль

зарегистрированным пользователям