Туберкулёз периферических лимфатических узлов: парадоксальное течение у вич-инфицированного пациента
Микобактерия туберкулеза (МБТ) инфицирует периферическую лимфатическую систему во время лимфогенной диссеминации, но не у всех пациентов развивается клиника поражения лимфоузлов. Макрофаги, фагоцитировавшие микобактерию, начинают экспрессировать поверхностные маркеры и продуцировать провоспалительные цитокины и хемокины, привлекающие в очаг воспаления лимфоциты и моноциты, которые в свою очередь блокируют инфекцию. Однако в случае одновременного заражения вирусом иммунодефицита человека (ВИЧ) эти сигналы значительно увеличивают восприимчивость клеток к инфицированию вирусом и его способность реплицироваться внутри клетки. В отсутствие эффективного иммунного ответа МБТ бесконтрольно размножается внутри макрофага, приводя в конечном итоге к его гибели. Как следствие, возникает очередная волна диссеминации с преимущественным поражением органов вне бронхолегочной системы [1]; особенно уязвима у ВИЧ-инфицированных периферическая лимфатическая система [2, 3]. На фоне распространения ВИЧ-инфекции в мире прогнозировалось смещение в структуре заболеваемости экстраторакальным туберкулезом в сторону лимфожелезистого; однако эти прогнозы оправдались только в отношении развитых стран с низкой заболеваемостью туберкулезом [4]. Анализ структуры заболеваемости экстраторакальным туберкулезом в Сибири и на Дальнем Востоке за 13 лет, проведенный ранее [5, 6], показал относительно стабильную кривую доли туберкулеза периферических лимфоузлов (ТПЛУ) и даже с некоторой тенденцией к понижению. Максимальный процент больных ТПЛУ (16,5 %) был выявлен в 2008 году, в следующем году он опустился до минимума (11,0 %), затем опять вернулся на средневзвешенную позицию 12–13 %.

Досье КС
Екатерина Валерьевна Кульчавеня
доктор медицинских наук, профессор, ведущий научный сотрудник ФГБУ «Новосибирский НИИ туберкулёза», профессор кафедры туберкулёза Новосибирского государственного университета
новосибирск
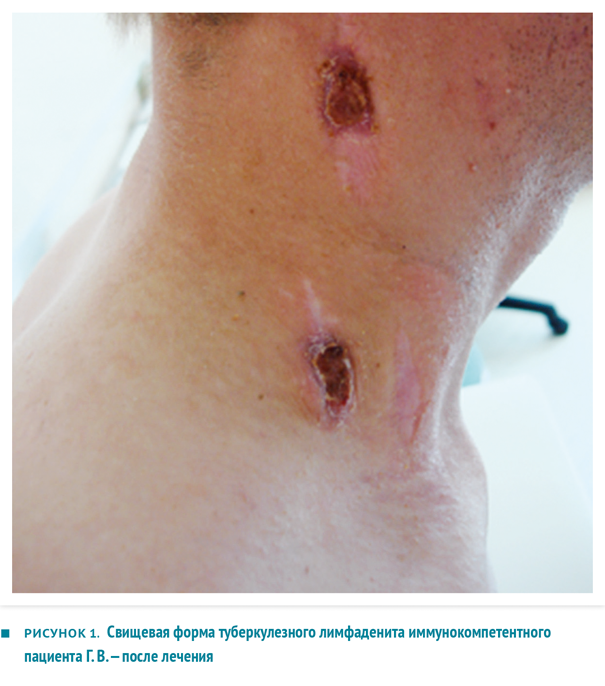
ТПЛУ, несмотря на кажущуюся относительную безопасность, одна из самых сложных для излечения форм экстраторакального туберкулеза, со склонностью к непрерывно рецидивирующему течению, абсцедированию, генерализации процесса — даже у иммунокомпетентных пациентов, не инфицированных ВИЧ. Наглядным примером является история болезни Г. В., 24 года.
Пациент Г. В.
Анамнез заболевания: в мае 2007 г. впервые появилась припухлость и боль в правой половине шеи, повышение температуры тела до 38 °С. Ошибочно диагностирован миозит, лечился амбулаторно (антибактериальная терапия и физиопроцедуры). Однако лечение эффекта не возымело, и чуть позже пальпаторно четко определились увеличенные лимфоузлы. Была выполнена пункционная биопсия; в связи с малой информативностью повторно — открытая биопсия. Гистологическое исследование операционного материала выявило туберкулез. С июня по декабрь 2007 г. лечился в специализированном санатории по 1‑му режиму стандартной химиотерапии, определенной приказом МЗ и СР № 109 от 2003 года, однако стабильного улучшения не возникало, напротив, узлы абсцедировали. Трижды проводилось вскрытие и дренирование абсцессов, лимфаденэктомия. Выписан в декабре 2007 года с неполной клинической стабилизацией процесса; рекомендован прием этамбутол + пиразинамид + протионамид + левофлоксацин (E+Z+Pt+Лево) амбулаторно. На фоне проводимой терапии в зоне послеоперационного рубца в подчелюстной области появилась гиперемия, увеличение лимфоузла с зоной размягчения в центре, в связи с чем 07.04.2008 года поступил в ФГБУ «Новосибирский НИИ туберкулеза» Минздрава России (ННИИТ) для детального обследования и лечения.
Анамнез жизни: контакт с больными туберкулезом отрицает. Простудные заболевания редко, алкоголем не злоупотребляет, материально-бытовые условия удовлетворительные. Непереносимости лекарственных веществ нет. St. localis: в надключичной области справа определяются два послеоперационных рубца. Под ними пальпируется группа увеличенных (2,5–3 см), плотных, умеренно болезненных лимфоузлов, отграниченных от окружающих тканей. В подчелюстной области — гиперемия вокруг старого послеоперационного рубца, пальпируется увеличенный несколько болезненный лимфоузел 1–1,5 см в диаметре с зоной размягчения. Диагноз при поступлении: туберкулез периферических лимфоузлов шейного отдела, абсцедирование.
Данные клинико-лабораторного обследования: кислотоустойчивые микобактерии (КУМ) в отделяемом свища люминесцентным методом 17.04.2008, 23.04.2008 не обнаружены. Посев на МБТ отделяемого свища от 17.04.2008, 16.06.2008 роста не дал. Роста неспецифической микрофлоры также не было получено.
Рентгенография органов грудной клетки в прямой проекции с томографией средостения от 22.07.2008: очаговых и инфильтративных изменений в легких не выявлено.
Пациенту была назначена индивидуальная схема лечения из шести противотуберкулезных препаратов резервного ряда в ежедневном режиме, комплексная патогенетическая терапия. На ее фоне 07.07.2008 выполнена лимфаденэктомия на шее справа, 26.01.2009 — слева. Послеоперационный период в обоих случаях протекал без осложнений. Гистологическое заключение в июле 2008 и в январе 2009 года — туберкулез, острое течение, экссудативная фаза. Только к апрелю 2009‑го года была достигнута относительная стабилизация процесса; полного заживления раны тем не менее достигнуто не было.
Внешний вид пациента Г. В. после двух лет консервативной терапии и шести хирургических вмешательств представлен на фото рисунка 1.
В противовес первому примеру мы наблюдали неожиданно благоприятное течение заболевания у ВИЧ-инфицированного пациента, что демонстрирует пример 2.
Пациент Б. С.
Б. С., 29 лет, житель Новосибирской области. Поступил в ФГБУ «Новосибирский НИИ туберкулеза» Минздрава России 29.03.2013 с жалобами на боль в области шейных лимфоузлов, подъем температуры до 37,4 °С вечером, потливость.
Анамнез заболевания: примерно 1 год назад, после освобождения из мест лишения свободы, был выявлен туберкулез шейных лимфатических узлов, гепатиты В и С, ВИЧ-инфекция. Получал противотуберкулезную терапию на фоне антивирального лечения в течение двух месяцев, затем прекратил, поскольку пациента ничего не беспокоило. Через 6 месяцев вновь воспалились лимфатические узлы, амбулаторная терапия в противотуберкулезном диспансере без эффекта, в связи с чем направлен на госпитализацию в ФГБУ «Новосибирский НИИ туберкулеза» Минздрава России.
Анамнез жизни: контакт с больными туберкулезом в семье (гражданская жена), в местах лишения свободы. Материально-бытовые условия удовлетворительные. Перенесенные заболевания: часто респираторные вирусные заболевания. St. localis: по наружному краю кивательной мышцы с обеих сторон визуализируются резко увеличенные (до 3–4 см) пакеты шейных лимфоузлов, плотные, болезненные, с признаками размягчения в центре.
Диагноз при поступлении: двусторонний туберкулез шейных лимфоузлов (абсцедирование) без с выделения микобактерии туберкулеза.
Результаты проведенных исследований: КУМ при бактериоскопии мокроты и мочи (люминесцентный метод) от 20.05.2013 не обнаружены.
В мокроте получен рост Streptococcus viridans group 5×104 КОЕ/мл; Neisseria non-meningitidis 5×104 КОЕ/мл; CN Staphylococcus spp.< 103 КОЕ/мл; Candida albicans >103 КОЕ/мл. Исследование Bactec 960 от 20.05.2013 — в мокроте М. tuberculosis не выделены. Бактериоскопия отделяемого свища от 05.04.2013–10–99 КУМ в препарате.
Томография органов грудной клетки от 20.05.13: выявлены единичные очаги в S6, средней доле справа, в S4 слева. Томография органов грудной клетки от 14.06.13: динамики нет. В обоих легких (в S6, средней доле справа, в S4 слева) сохраняются единичные очаговые уплотнения, имеющие прежние характеристики. Продолжают визуализироваться неувеличенные лимфоузлы в средостении и корнях легких, количество и размеры их не изменились. Жидкости в плевральных полостях нет. Проходимость бронхов 1–3 порядка не нарушена. Заключение: очаговый туберкулез S 6, 4 правого легкого в фазе рассасывания и уплотнения.
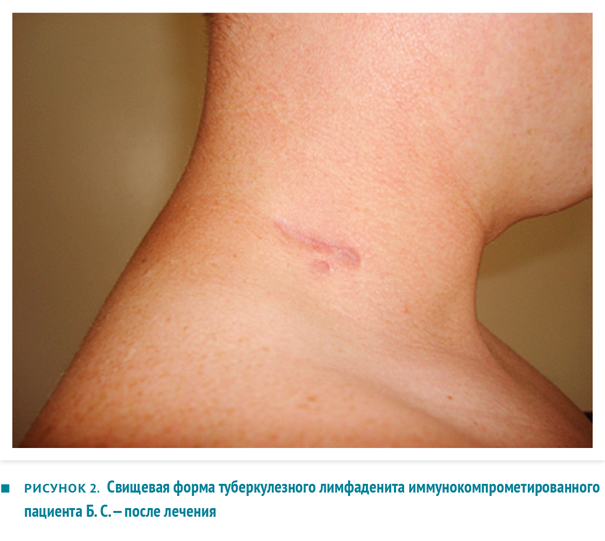
Пациенту проводилось лечение по индивидуальному режиму: изониазид 600 мг внутривенно капельно, офлоксацин 0,4 г внутрь, ПАСК 8000 мг внутрь, пиразинамид 1500 мг внутрь, рифабутин 600 мг внутрь, этамбутол 1,2 внутрь. Лечение было согласовано с инфекционистом, который одновременно назначил пациенту специфическую антивиральную терапию. 04.04.2013 выполнена абсцессотомия шейной области с обеих сторон, послеоперационный период протекал без осложнений, с быстрым заживлением раны. Исследование на гемокультиваторе Bactec 9050 (МБТ) от 05.04.2013 — из операционного материала выделены М. tuberculosis. Внешний вид пациента Б. В. представлен на рисунке 2.
Диагноз при выписке: очаговый туберкулез S 6, 4 правого легкого в фазе рассасывания и уплотнения, без выделения микобактерии туберкулеза. Туберкулез периферических (шейных) лимфатических узлов. Абсцедирующая форма, с выделением микобактерии туберкулеза. Состояние после вскрытия и дренирования абсцесса шейной области с обеих сторон. 1‑а ГДУ. ВИЧ-инфекция. Стадия вторичных заболеваний. Фаза: ремиссия. Хронические вирусные гепатиты В и С.
Таким образом, мы наблюдали злокачественное течение туберкулеза периферических лимфатических узлов у благополучного пациента без ВИЧ-инфекции — и неожиданно благоприятный исход аналогичного заболевания у ВИЧ-инфицированного больного. Эти примеры свидетельствуют о значительной роли компенсаторных возможностей организма, об индивидуальности иммунного ответа; какие‑либо прогнозы следует делать с осторожностью.
3 апреля 2016
Текст: Екатерина Валерьевна Кульчавеня
Выпуск: №147, апрель 2016 Врач13391 просмотров
13391 просмотров
Поделиться ссылкой с друзьями ВКонтакте Одноклассники
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.

 Катрен Стиль
Катрен Стиль

зарегистрированным пользователям