
Гормональная контрацепция: прошлое, настоящее и будущее
Марина Поздеева о разнообразии средств гормональной контрацепции и их особенностях

Наш эксперт
Марина Поздеева
Город: Днепропетровск
Провизор первой категории и заведующая аптекой. Автор многочисленных работ по фармакологии и фармакотерапии
Почти 18 % всех мужчин и женщин, пользующихся контрацептивами, предпочитают гормональные средства [1]. Они достаточно эффективны — вероятность наступления беременности колеблется от 0,1 % до 6–7 %. Широкий ассортимент средств гормональной контрацепции позволяет подобрать способ предохранения в зависимости от индивидуальных особенностей женщины.
С чего все начиналось
Путь к созданию гормональных контрацептивов был долгим и тернистым. Первые попытки ученых найти зависимость между уровнем репродуктивности и функцией желтого тела начались еще в конце XIX века. В 1921 году профессор физиологии Инсбрукского университета (Австрия) Людвиг Хаберландт пересадил самке кролика яичники беременной крольчихи и тем самым продемонстрировал пример гормональной контрацепции. Именно Людвиг Хаберландт считается отцом гормонального способа предохранения от нежелательной беременности.
К 1930 году ученые определили структуру стероидных гормонов, изолировали их и даже выявили, что высокие дозы андрогенов, эстрогена и прогестерона препятствуют овуляции. Почти четверть века понадобилась фармакологам, чтобы прийти к созданию первого гормонального контрацептива. Им оказался препарат с двумя действующими веществами норэтинодрел+местранол.
Интересно, что препарат был одобрен сначала в качестве средства для лечения нарушений менструального цикла. Только через три года (в 1960 году) американское агентство FDA дало зеленый свет использованию препарата как противозачаточного средства. И это было только начало большого пути.
Гормональные контрацептивы разделяют на следующие виды:
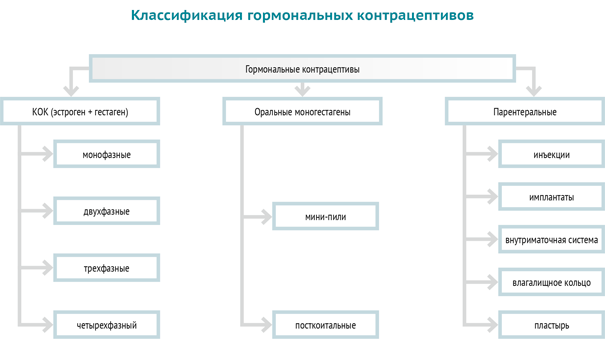
КОК: и лечение, и предохранение
Под емкой и даже немного нелепой аббревиатурой КОК прячутся очень серьезные препараты — комбинированные оральные контрацептивы. Они кардинально отличаются от своего прародителя, который содержал лошадиные дозы гормонов: 150 мкг эстрогена местранола и 10 мг гестагена норэтинодрела. В состав современных пероральных контрацептивов входит 20–35 мкг эстрогена (чаще всего в виде этинилэстрадиола) и крайне невысокая дозировка гестагенов.
Кстати, о гестагенах. В последние десятилетия ученым удалось синтезировать новые прогестины, обладающие выраженным терапевтическим эффектом. Благодаря этому КОК стали полноценными лечебными препаратами, использующимися как при монотерапии, так и в составе комплексного лечения различных заболеваний.
Так, при акне назначают комбинированные препараты, содержащие в качестве прогестина ципротерона ацетат, дроспиренон или дезогестрел. Женщинам, страдающим гирсутизмом, показаны КОК с антиандрогенными свойствами — комбинации эстрогена и ципротерона ацетата или дроспиренона.
Все КОК достоверно уменьшают продолжительность и тяжесть менструальной кровопотери. Особенно эффективны в таких случаях препараты, содержащие эстрадиола валерат и диеногест. Вполне подвластен действию КОК и настоящий бич большинства женщин — предменструальный синдром (ПМС), который развивается в 70–90 % случаев [2]. Применение комбинированных гормональных препаратов позволяет значительно уменьшить дискомфорт в груди и боль, а комбинации дроспиренона и этинилэстрадиола еще и улучшают психоэмоциональное состояние. Именно этот комплекс признан наиболее эффективным для коррекции симптомов ПМС [3].
Особое внимание сегодня уделяется способности КОК уменьшать риск развития доброкачественных и злокачественных новообразований в малом тазу. Доказано, что применение современных комбинаций позволяет снизить вероятность возникновения рака яичников на 40 %, а рака эндометрия на 50 % [4]. При этом защитный эффект сохраняется в течение 15 лет после отмены препарата.
Ограничения к использованию КОК
К сожалению, даже самые низкодозированные комбинированные контрацептивы не лишены побочных эффектов, которые наиболее выражены в первые месяцы приема: тошнота, чувствительность груди, прорывные кровотечения, аменорея, головные боли.
Использование комбинированных контрацептивов может увеличить риск тромбоэмболии. И если у потенциально здоровых женщин он крайне невысок, то при наличии хотя бы одного фактора риска вероятность тромбоза резко увеличивается. Поэтому КОК с осторожностью назначают курящим женщинам, а также страдающим венозной недостаточностью, ожирением, гипертонией.
Сопряжено с определенным риском применение КОК и после 35 лет. Это связывают опять‑таки со способностью препаратов усиливать тромботическую готовность у женщин с нарушением гемостаза, которое с большей долей вероятности развивается в старшем репродуктивном возрасте. При сочетании сразу нескольких факторов риска использование КОК после 35 лет абсолютно запрещено. Например, курящим женщинам в возрасте старше 35 лет КОК категорически противопоказаны.
Мини-пили: преимущества и недостатки
На фоне разнообразия комбинированных пероральных средств мини-пили выглядят довольно блекло. Эта группа включает всего несколько препаратов, содержащих низкие дозировки прогестинов дезогестрела или линэстренола.
Противозачаточный эффект мини-пили конрацептивы оказывают больше за счет сгущения цервикальной слизи и тем самым снижения жизнеспособности сперматозоидов, а также уменьшения вероятности их проникновения. Кроме того, гестагенные контрацептивы, содержащие умеренные дозы гормонов (например дезогестрел), подавляют развитие фолликулов и предотвращают овуляцию в 97–99 % циклов.
Благодаря отсутствию в составе эстрогена мини-пили имеют гораздо лучшую переносимость, чем КОК. Их можно без опасений принимать во время кормления грудью. Мини-пили не увеличивают риск развития тромбоэмболии, в том числе и у женщин старше 35 лет. Кроме того, эти препараты уменьшают менструальную кровопотерю и симптомы ПМС. После отмены гестагенных контрацептивов фертильность очень быстро восстанавливается.
Но, несмотря на относительную безопасность, мини-пили принимают только 1 % женщин, предпочитающих гормональную контрацепцию. Столь умеренная популярность вызвана необходимостью тщательно контролировать прием таблеток. Их необходимо принимать ежедневно в одно и то же время. Даже отклонившись от «курса» всего на три часа (промежуток между приемами 27 часов), следует подключать дополнительное, негормональное средство контрацепции.
Кроме того, ученые до сих пор не выяснили, снижают ли мини-пили риск развития рака яичников, как их коллеги по цеху КОКи, или нет.
Пролонгированные гестагены
Депо медроксипрогестерона ацетат (ДМПА) — прогестин длительного действия, который отличается очень высокой эффективностью. Вероятность наступления беременности на фоне применения ДМПА не превышает 0,3 %. Препарат вводят внутримышечно один раз в три месяца.
ДМПА можно использовать женщинам, которым противопоказаны эстрогены, а также тем, кто кормит грудью. Доказано, что инъекции ДМПА способствуют уменьшению симптомов эндометриоза, первичной дисменореи и овуляторной боли. Кроме того, препарат уменьшает риск рака эндометрия на 80 % [5], а также снижает вероятность развития железодефицитной анемии, воспалительных заболеваний органов малого таза и внематочной беременности.
К недостаткам ДМПА относятся нарушение менструального цикла, увеличение веса и медленное восстановление фертильности после отмены лекарств.
Гормональные импланты
История первого в мире гормонального импланта, содержащего левоноргестрел, началась еще в 1966 году. Тогда американский биохимик Шелдон Сегала и чилийский физиолог Горацио Кроксатто изобрели кардинально новый способ контрацепции с помощью подкожных имплантов, регулярно высвобождающих дозу гестагена. Клинические испытания, проведенные в 1974 году в Чили, доказали эффективность левоноргестрела, имплантируемого подкожно. Однако из‑за проволочек с документами на рынке этот препарат появился лишь спустя почти два десятка лет. Сегодня умудренный опытом и годами первопроходец уступил место более современному импланту, содержащему в качестве действующего вещества этоногестрел.
Эффективность гормональных имплантов очень высока и колеблется между 98,9 и 99,8 %. Импланты действуют так же, как и мини-пили, но в отличие от них не требуют постоянной концентрации внимания. Препарат вводят подкожно в районе внутренней стороны плеча недоминантной руки и оставляют в покое на три года. Все это время в организм женщины ежедневно поступают низкие дозы гестагена, обеспечивающего противозачаточный эффект.
Так же как и мини-пили, импланты разрешены к применению у кормящих женщин. Самым крупным их недостатком считаются сложности при введении и удалении, однако для квалифицированного медицинского персонала они преодолимы.
Вагинальные кольца и пластыри
Современная лекарственная форма в виде вагинального кольца, содержащего комбинацию эстрогена и прогестерона, впервые появилась в 2001 году. Кольцо ежедневно в течение трех недель высвобождает дозу гормонов, достаточную для подавления овуляции. Потенциальное отличие препарата от КОК — более низкая дозировка этинилэстрадиола за счет всасываемости через слизистую оболочку влагалища.
Вагинальное кольцо легко устанавливается и так же легко изымается, однако существует вероятность его случайного выскальзывания, например, во время полового акта. К явным преимуществам контрацептивных колец стоит отнести низкую вероятность развития диспепсических побочных эффектов (тошноты и рвоты) ввиду того, что действующее вещество всасывается через слизистую влагалища, минуя желудочно-кишечный тракт.
Трансдермальная терапевтическая система (пластырь) появилась в аптеках одновременно с кольцами. Дозировки эстрогена и гестагена сравнимы с дозами КОК. Механизм действия, эффективность, преимущества и недостатки пластыря такие же, как и у комбинированных пероральных препаратов.
ВМС: внутриматочная терапевтическая система
Гормональная внутриматочная система единодушно признана одним из самых эффективных и безопасных средств гормональной контрацепции. Ее действие основано на регулярном высвобождении гестагена левоноргестрела. Индекс Перля (количество беременностей, наступивших в течение года при использовании препарата) составляет 0–0,2. Длительность действия — до 5 лет. Помимо противозачаточного эффекта гормональная ВМС значительно снижает менструальную кровопотерю (на 75 %), поэтому ее используют как средство для лечения меноррагии.
Задача для фармацевта
Все гормональные контрацептивы — средства рецептурные. Их назначением должен заниматься исключительно врач. Однако сказать, что роль фармацевта исчерпывается прочтением рецепта и выдачей препарата, нельзя.
Ассортимент современных ГК, особенно оральных контрацептивов, очень велик. Среди них встречается немало дженериков, и существующая в последние годы тенденция к увеличению их ассортимента, судя по всему, сохранится и в будущем. Фармацевт, окинув профессиональным взглядом полку с гормональными контрацептивами, должен уметь быстро и корректно подбирать препарат по международному названию, выписанному в рецепте. Причем подбирать в соответствии с материальными возможностями покупательницы.
Поэтому так важно не заблудиться в мудреных названиях эстрогенов и гестагенов и не менее мудреных дозировках гормонов. И знания о непростом мире гормональной контрацепции — это инструмент в борьбе и за клиента, и за качество его обслуживания.
21591 просмотров
Поделиться ссылкой с друзьями ВКонтакте Одноклассники
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.

 Катрен Стиль
Катрен Стиль


зарегистрированным пользователям